かゆみとは何ですか?
かゆみ(Juckreiz, Juckgefühl)は、「むずむず」とした不快な感覚で、「痛み」や「熱さ」の感覚と同様に、有害な外部からの刺激から生体を守るしくみの一つと考えられています。一般に、掻くことによって快感が得られますが、夜も眠れないほどの強いかゆみは、生活に悪影響を与えてしまいます。
原因には何が考えられますか?
かゆみはアトピーなどの皮膚疾患、蚊やダニなどの虫刺され、食べ物や植物によるアレルギー反応、肝臓病など、いろいろな原因で生じます(表1)。かゆみの発生には、皮膚への物理的な直接刺激、皮膚の機能障害による感じ方の変化、アレルギー反応に伴うかゆみを引き起こす物質が関与しています。代表的なものはヒスタミンです。実際のかゆみは、中枢神経である大脳で認知されています。
| 表1 かゆみの原因 | |
| 皮膚の病変 | 全身の病気 |
| ● 虫刺され ● 接触性皮膚炎 ● アトピー性皮膚炎 ● 食物、薬アレルギー ● ドライスキン |
● 肝臓病 ● 糖尿病 |
かゆみの悪循環
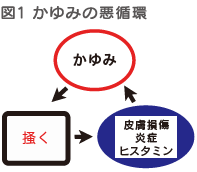 かゆいところを掻くことで快感が得られますが、かゆみには、いったん掻き出すとさらにかゆくなるという「かゆみの悪循環」があります。皮膚を掻くことで皮膚の防御機構が壊れ、さらにかゆみの化学物質が放出され、その結果かゆみが強くなります。掻くことで伴う皮膚の炎症の助長も、悪循環の原因です(図1)。アトピー性皮膚炎では、しばしば「かゆみの悪循環」が見られます。
かゆいところを掻くことで快感が得られますが、かゆみには、いったん掻き出すとさらにかゆくなるという「かゆみの悪循環」があります。皮膚を掻くことで皮膚の防御機構が壊れ、さらにかゆみの化学物質が放出され、その結果かゆみが強くなります。掻くことで伴う皮膚の炎症の助長も、悪循環の原因です(図1)。アトピー性皮膚炎では、しばしば「かゆみの悪循環」が見られます。
虫刺されによるかゆみ
7、8月と冷夏が続いたドイツですが、それでも大衆紙「ビルト」で特集されたように、蚊に刺された人は少なくなかったようです。蚊(メス)は鋭くとがった口を皮膚に刺し、だ液と一緒に血液の凝固を防ぐ作用と麻酔作用のある液を注入します。このだ液に含まれるタンパク成分がアレルギー反応を引き起こし、赤い皮疹とかゆみを引き起こします。通常2、3日~1週間ほどで、腫れとかゆみは消失します。
じん麻疹
皮膚の盛り上がりが地図状に広がる強いかゆみ、ヒリヒリ感を伴った発疹がじん麻疹(Urticaria)です。食事アレルギー、添加物や薬剤によるアレルギー、皮膚の機械的刺激(下着のゴム、ベルトなど)、寒冷(寒風、プール)や温熱刺激、日光刺激が原因として考えられます。皮膚がかゆくなったりむくんだりするのは、ヒスタミンによるものです。通常、数時間から24時間以内で治まります。
湿疹は皮膚の炎症
湿疹(Ekzem)には急性のものと慢性のものがあり、急性湿疹としては接触皮膚炎が、慢性湿疹としてはアトピー性皮膚炎がよく知られています。自覚症状はかゆみです。湿疹は経過によって多彩な皮膚所見を呈します。初めは皮膚の血流が増えて赤くなり、その後小さな盛り上がり(丘疹)の中に液が貯まったり、それが漏れて皮膚が湿潤したり、表皮の細胞がかさぶたになって剥がれたり、さらに長期化すると皮膚が厚くなったりします。
接触皮膚炎とは?
 通称「かぶれ」と呼ばれています。皮膚に洗剤や石けんなど刺激性の強い物質が触れることによって(アレルギーとは関係なく)生ずる場合と、うるし・化粧品・金属などのようにアレルギー反応で起こる場合があります。原因となる物質が接触した皮膚にのみ、湿疹(かぶれ)が見られます(図2)。おむつかぶれは、赤ちゃんの尿や便が細菌によって分解されできるアンモニアによる刺激で生じる急性湿疹です。
通称「かぶれ」と呼ばれています。皮膚に洗剤や石けんなど刺激性の強い物質が触れることによって(アレルギーとは関係なく)生ずる場合と、うるし・化粧品・金属などのようにアレルギー反応で起こる場合があります。原因となる物質が接触した皮膚にのみ、湿疹(かぶれ)が見られます(図2)。おむつかぶれは、赤ちゃんの尿や便が細菌によって分解されできるアンモニアによる刺激で生じる急性湿疹です。
主婦湿疹
手に限って見られる湿疹を手湿疹といい、特に家庭の主婦に見られる場合を「主婦湿疹」と呼んでいます。軽度のものから、てのひら全体に発疹が広がり、赤く乾燥して指紋が見えなくなるほどのものまであります。洗剤が手の角層から脂肪分やタンパク質などの保湿成分を取って、皮膚バリアを傷めることも関与しています(ドライスキン参照)。
アトピー性皮膚炎
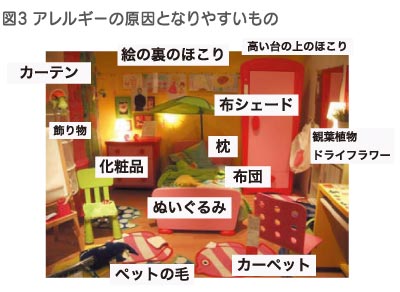
アレルギーの遺伝的な素因のある子ども(成人)に、発症の刺激が加わって生ずる慢性の湿疹です(表2)。問題は、難治性のかゆみです。「アトピー」という言葉はギリシャ語のατοπια(表現・説明できないという意味)が由来とされています。長期のアトピー性皮膚炎では、抗ヒスタミン薬やステロイド外用薬が十分効かないことが度々あります。かゆみのしくみとして、皮膚の炎症に加えて、かゆみを認知する中枢性(脳)の役割が考えられ、その方面で治療薬の研究もされています。最近は維持療法として、免疫抑制剤であるタクロリムスという薬も使われています。いかにかゆみの悪循環を断ち切るかが、治療のポイントとなります。(表3、4、図3)。
| 表2 アトピーを疑う目安 | 表3 アトピーの増悪要因 |
| ● かゆみがある ● 特徴的な湿疹 ● 慢性に経過するか繰り返す |
● 発汗(あせ) ● 精神的ストレス ● 徹夜、疲労 ● 特定の食物 ● 抗原となる接触物 |
| 表4 日常生活で気をつけたいこと |
| ● 規則正しい生活 ● 清潔な皮膚を保つ ● 皮膚の保湿(乾燥させない) ● 過度な洗浄を避ける ● チクチクする衣服を着ない ● ほこりの少ない環境 |
ドライスキン(乾燥肌)
皮膚角質層の水分が減少し、皮膚が乾燥した状態をいいます。ドライスキンでは角層のバリア機能が傷害され、かゆみのいき値を低下(刺激に対してかゆく感じやすくなること)させます。角層の水分は皮脂や角質の脂質により保持されているため、長時間の入浴や過度の洗浄はドライスキンの原因になります。保湿成分が減少する高齢者でも同様の変化が見られ、「老人性乾皮症」と呼ばれています。
脂漏性皮膚炎
ドライスキンとは逆に、脂っぽい場所にできる湿疹です。顔、頭(後頭部と前頭部の生え際)、上背部、前胸部、わきの下などによく見られます。赤くなり、表面に淡黄色の脂漏性のフケが付着します。かゆみは軽度です。脂漏体質や皮脂を栄養源とする真菌(カビの1種)が関与していると考えられています。
食品・嗜好品とかゆみ
食物アレルギーでなくとも、里イモ・山イモなどはヒスタミンを含むため、食べると体がかゆくなることがあります。同様に、魚介類(サケ、サバなど)にはヒスタミンを遊離する作用を持つものもあります。すでにかゆみがある場合、強い香辛料やアルコール飲料は皮膚の血液循環を活発にするので、かゆみが増強される原因となってしまいます。
かゆみの治療
症状に対する治療(対症療法)と原因の除去または原因に対する治療(原因治療)とをうまく組み合わせることにより、良い治療効果を得ることができます。例えば皮膚の感染症(細菌、ウィルス、真菌)では、原因となっている感染症の治療が大切です。
かゆみを止める抗ヒスタミン薬
ヒスタミンは、炎症やアレルギー反応によって私たちの体内で作られるかゆみを引き起こす物質の一つです。ヒスタミンが刺激の受け皿である神経の受容体に結合して、脳にかゆみの感覚を伝えます。また、血管の受容体に結合すると、血管の透過性を進め、じん麻疹などを形成させます。そのため抗ヒスタミン薬は、ヒスタミンの遊離が関与するかゆみには非常に効果があります。主な副作用は、眠気、めまい、倦怠感です。最近の新しい抗ヒスタミン薬には中枢神経系の副作用が少ないとされていますが、使用時 には注意が必要です。
ステロイド外用薬の使用は正しく
ステロイド外用薬は広く使われている薬で、使用方法を守り必要な量を必要な期間だけ使うと、非常に有用な薬です。と言っても、市販の風邪薬と同じ感覚で、症状に合わせて自己判断で用いるのは良くありません(表5)。必ず、専門医の診断のもとに指示通り使ってください。一方、ステロイドは(乱用、連用すると)怖い薬との認識で、「子どもには絶対ステロイド外用薬を使用しない」のは、病気が長引き、必ずしも子どものためにはならいこともあることを認識しておきましょう。
| 表5 ステロイド外用薬の上手な使い方 |
| ● 診断名に合ったものを用いる(種類、強さなど) ● 医師に指示された使い方をする(塗布回数、期間) ● 指示された箇所のみ用いる ● 指示された止め方に従う(徐々に中止する場合もあります) ● 他人に貸したり、別の皮膚疾患に用いない |
ユニークなかゆみ止め方法?
かゆみのしくみはまだ十分には解明されていません。「痛み」と「温度」の感覚は「温痛覚」をつかさどる同じ神経によって伝達されますが、「かゆみ」もこの温痛覚と同じ神経によって支配されていると考えられています。実際、蚊に刺されたときにかゆい部分をつねったりして多少の痛みを加えると、かゆみが一時的に取り除かれることがあります。ドイツの薬局で売られているような、軽い静電気刺激を与えてかゆみを抑える器具も、その原理を応用したもののようです。また、やけどへの注意が必要ですが、ヘアドライヤーの熱風で蚊刺されや霜焼けのかゆみが軽減するといった話も聞かれます。
アトピー・ビジネスには注意を
一方、最近ではアトピー性皮膚炎の難治性の患者をターゲットにした得体の知れない儲け商法(アトピー・ビジネス)も出回って、問題になっています。劇的に治ったという使用経験者の談話やステロイドのマイナス点の誇張、高い値段、が共通の特徴とされていますので、気を付けましょう。



 インベスト・イン・ババリア
インベスト・イン・ババリア スケッチブック
スケッチブック